Сторінка валеолога за липень 2016 р. Жіноча статева система. Продукція для поліпшення роботи статевої системи жінок

АНАТОМІЯ І ФІЗІОЛОГІЯ ЖІНОЧОЇ СТАТЕВОЇ СФЕРИ
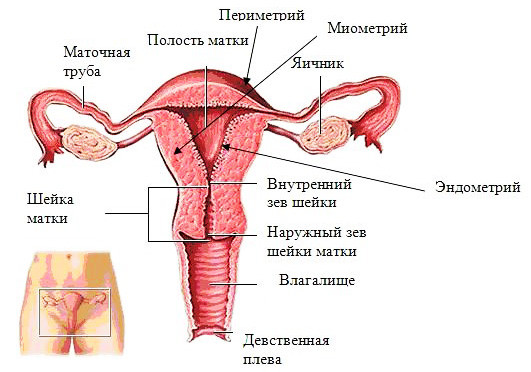
Матка — орган, який охороняє і живить зародок до народження. Вона міститься у найбільш низькій частині малого тазу і має форму сплющеної груші з товстими стінками, що складаються з сильних м'язових волокон. У дорослої, невагітної жінки матка має наступні розміри: довжина - 7-8 см, ширина - 5 см і товщина - 3 див. Найбільш її широкий ділянку, званий тілом матки, розташований зверху, а найбільш вузька частина, звана шийкою матки, спрямована вниз і видається на рівні склепіння піхви, нагадуючи горлечко пляшки. В нормальних умовах матка злегка нахилена вперед. По відношенню до інших органів, що знаходяться в малому тазі, матка розташована посередині між сечовим міхуром (спереду) і кінцевим учаском товстої кишки (ззаду). Шийка матки перешкоджає проникненню мікробів з піхви в порожнину матки.
Яєчники, що мають форму і розміри мигдалин, розташовуються по обидва боки матки у двох складках очеревини і прикріплені до сусідніх органів за допомогою зв'язок. Всередині яєчника знаходяться чотириста тисяч клітин - попередниць яйцеклітини; з цього великого числа клітин приходять до зрілості лише близько чотирьохсот. Протягом всього періоду статевої зрілості жінки (15-45 років) - кожні 28 днів розвивається по одній яйцеклітині.
Маткові труби завдовжки близько 12 см встановлюють зв'язок між яєчниками і маткою. Вони проникають у верхню і бічну сторону матки, звану маточним дном. Кінець, прилеглий до яєчника, розширюється у вигляді воронки з торочкуватими краями. Під дією ряду біохімічних процесів, вигнана з яєчника яйцеклітина «знаходить шлях » всередину труби, як би увлекаемая нею.
Піхва — м'язово-перетинчастий канал довжиною близько 7-8 див. Слизова оболонка, якої вистелена внутрішня частина піхви, має сборчатую вигляд, в результаті чого, а також і завдяки великій еластичності м'язів піхвової стінки, можливо розтягування піхви під час статевого акту та протягом пологів.
Молочна залоза - залоза зовнішньої секреції. Всередині вона складається з часток жирової тканини, в якій розташована залозиста тканина з молочними ходами, що переходять у вивідні протоки, які відкриваються через сосок молочної залози. Зростання молочних залоз, їх секреторна функція активізуються гормонами яєчника та гіпофіза. У молочних залозах, поряд з виробленням молока, продукуються речовини, які сприяють скороченню матки і її інволюції в післяпологовий період (зменшення до початкових розмірів).
Менструальний цикл - періодичні зміни в організмі жінки репродуктивного віку, спрямовані на можливість зачаття. Тривалість менструального циклу (в середньому) 28±7 діб. Початком менструального циклу умовно вважається перший день менструації. Середнім віком настання менархе вважаються 12 років, з нормою від 8 до 16 років. Час настання менархе залежить від спадковості, харчування, загального стану здоров'я. Припинення менструацій відбувається у віці 40-58 років (в середньому, в 47-50 років), у період клімаксу відбувається згасання репродуктивної функції. Час настання менопаузи (або клімаксу - періоду, що характеризується нерегулярністю або повним припиненням менструацій) залежить більшою мірою від спадковості, проте деякі захворювання і лікарські втручання можуть викликати раннє настання менопаузи.
Процеси, що відбуваються протягом менструального циклу, можуть бути описані як фази, відповідні змінам у яєчниках (фолікулярна, овуляторная і лютеїнова), і в ендометрії (менструальна, проліферативна і секреторні фази).
Початком фолікулярної фази яєчника вважається перший день менструації. Тривалість фолікулярної фази, під час якої відбувається остаточне дозрівання домінантного фолікула, індивідуальна для кожної жінки: від 7 до 22 днів, в середньому 14 днів.
Овуляторная фаза: приблизно до сьомого дня циклу визначається домінантний фолікул, який продовжує рости і секретує велику кількість естрадіолу, в той час як інші фолікули піддаються зворотному розвитку. Яка досягла зрілості і здатний до овуляції фолікул називається граафовым бульбашкою. Під час овуляторної фази, яка триває близько трьох днів, відбувається викид лютеїнізуючого гормону (ЛГ), що завершує розвиток фолікула, стимулює продукцію простагландинів і протеолітичних ферментів, необхідних для розриву стінки фолікула і вивільнення зрілої яйцеклітини (власне овуляція).
Лютеїнова/секреторна фаза: проміжок часу між овуляцією і початком менструальної кровотечі називається лютеїнової фазою циклу (також відома як фаза жовтого тіла). На відміну від фолікулярної фази, тривалість лютеїнової більш постійна - 13-14 днів (± 2 дні). Після розриву граафова пухирця стінки його спадаються, тут накопичуються ліпіди і лютеиновый пігмент, що надає йому жовтий колір (тепер він називається жовтим тілом). Тривалість лютеїнової фази залежить від періоду функціонування (10-12 днів) жовтого тіла, в цей час жовте тіло секретує прогестерон, естрадіол і андрогени. Залози ендометрія дозрівають, проліферують і починають секретувати - матка готується до імплантації заплідненої яйцеклітини.
При настанні вагітності жовте тіло починає виробляти прогестерон до тих пір, поки плацента не розвинеться і не стане секретувати естроген і прогестерон. Якщо вагітність не відбувається, жовте тіло припиняє функціонувати, знижується рівень естрогенів і прогестерону, що призводить до набряклості і некротичних змін ендометрія. Простагландини викликають спазм судин і скорочення матки, відбувається відторгнення двох зовнішніх шарів ендометрія - починається новий менструальний цикл.
РОЗЛАДИ І ЗАХВОРЮВАННЯ ЖІНОЧОЇ СТАТЕВОЇ СФЕРИ
Порушення менструального циклу
Всі відхилення від нормального менструального циклу вважаються порушеннями менструального циклу: по типу гіпо - і гиперменструального синдромів.
Причиною порушення менструальної функції можуть служити: психічні потрясіння, психічні та неврологічні захворювання, авітамінози, ожиріння, професійні шкідливості, інфекційні захворювання, захворювання серцево-судинної та кровотворної систем, захворювання печінки, гінекологічні операції, травма сечостатевих шляхів, порушення статевого дозрівання, гормональна перебудова в клімактеричному періоді, а також генетичні захворювання.
Маткові кровотечі неменструального характеру - один з основних симптомів різної гінекологічної патології. Вони можуть бути наслідком ерозії шийки матки, поліпів слизової оболонки шийки і тіла матки, підслизової фіброміоми, доброякісних і злоякісних пухлин, ускладнень вагітності (аборт, позаматкова вагітність, міхурово занесення), деяких загальних захворювань (гіпертонічна хвороба, захворювання легень, наднирників, щитовидної залози), а також порушень гормональної функції яєчників.
Гіпоменструальный синдром розвивається на тлі зниженої функції яєчників: олігоменорея (вкорочення менструації до 1-2 днів), гіпоменорея (мізерні місячні), опсоменорея (рідкі менструації - цикл 35-48 днів), аменорея (відсутність менструацій протягом 6 і більше місяців).
Аменорея може бути фізіологічною (до статевого дозрівання, під час вагітності та грудного вигодовування, у менопаузі) і патологічної внаслідок різних захворювань. Розрізняють також первинну, коли менструації відсутні у віці до 16 років і вторинну, коли раніше спостерігалися менструації припинилися. Причинами первинної аменореї можуть бути хромосомні та генетичні порушення, статеве недорозвинення, вплив важких інфекцій і інтоксикацій, ожиріння при порушеннях функцій гіпофіза. Вторинна аменорея може бути обумовлена впливом нервово-психогенних факторів (страх, переляк, психотравма), неповноцінним харчуванням, розумовою і фізичною перевтомою, порушенням функції ендокринних залоз, гострими інфекційними захворюваннями, запальними та пухлинними захворюваннями статевих органів.
Частіше доводиться стикатися з гиперменструальным синдромом. Він характеризується рясними або тривалими, або частими менструаціями, перетворюються в кровотеча. Вони поділяються на гиперменорею (рясні місячні), полименорею (тривалі і рясні місячні, перетворюються в мено - і метрорагії), пройоменорею (часті і рясні місячні) і функціональні маткові кровотечі.
Маткові кровотечі
В загальній структурі гінекологічних захворювань дисфункціональні маткові кровотечі (ДМК) складають 15-20%. Це патологія, обумовлена функціональними порушеннями в системі гіпоталамус-гіпофіз-яєчники-матка, в основі яких лежить порушення ритму продукції гонадотропних гормонів і гормонів яєчників.
Причини ДМК: психогенні чинники і стрес; розумова і фізична перевтома; гострі і хронічні інтоксикації і професійні шкідливості; запальні процеси в органах малого тазу; порушення функції ендокринних залоз.
Ювенільні маткові кровотечі (пубертатні, підліткові) - це ДМК періоду статевого дозрівання, обумовлені порушенням регуляції менструальної функції і не пов'язані з органічними захворюваннями статевої системи або інших систем організму. Вони різні по інтенсивності і тривалості, завжди безболісні, швидко призводять до анемії та вторинним порушенням згортальної системи крові.
ДМК в репродуктивному віці. В результаті прогестерондефицитного стану в ендометрії розвиваються гіперпластичні процеси, виникає ризик розвитку аденоматозу і аденокарциноми.
ДМК клімактеричні розвиваються у зв'язку зі старінням гіпоталамічних структур регулюють функцію яєчників. При цьому порушується викид гормонів гіпофіза, процеси дозрівання фолікулів і їх гормональної функції. В результаті змінюється гормональний фон організму (підвищений вміст естрогенів, знижено гестагенів) і порушуються процеси проліферації і секреторної трансформації ендометрія.
Маткові кровотечі в постменопаузі є симптомами злоякісних новоутворень. Більш ніж у 50% випадків кров'янисті виділення постменапаузе обумовлені аденокарциномой ендометрію або шийки матки, рідше гормонально-активними пухлинами яєчників, поліпами ендометрію, запальними змінами на тлі атрофії ендометрію, при захворюваннях піхви.
Передменструальний синдром
Передменструальний синдром (ПМС) називають комплекс симптомів, які з'являються у другій половині менструального циклу за кілька днів до початку менструації. З цим станом стикається кожна п'ята жінка у віці до 30 років і кожна друга - після. Симптоми проявляються як на фізичному, так і на психічному рівні і можуть дуже сильно відрізнятися у різних жінок.Причини передменструального синдрому. В даний час точні причини розвитку ПМС не встановлені. Найповнішою на даний момент вважається гормональна теорія, за якою причиною ПМС є зміна гормонального балансу, викликане підвищенням рівня естрогену і зниженням рівня прогестерону.
Одним з імовірних чинників розвитку ПМС є авітаміноз, зокрема дефіцит вітамінів B6, A і мікроелементів кальцію, магнію і цинку. Велике значення відіграє генетичний чинник, тобто характер перебігу ПМС може передаватися у спадок.
Симптоми ПМС. Існує близько 150 різних симптомів ПМС. Виділяють кілька форм синдрому:
- Нейропсихическая форма характеризується порушеннями в емоційній і нервової сферах. Для неї характерні емоційна нестійкість, плаксивість, дратівливість, агресія, слабкість, стомлюваність, запаморочення, безсоння, апатія, безпричинна туга, депресивні стани, нюхові та слухові галюцинації, відчуття страху, сексуальні порушення, ослаблення пам'яті. Також відзначаються порушення апетиту, здуття живота, болючість і збільшення молочних залоз.
- При цефалгической формі переважають вегето-судинні та невротичні симптоми: мігренеподібні, пульсуючі головні болі, нерідко супроводжуються нудотою або блювотою, набряклість повік, діарея. Приблизно у третини жінок частішає серцебиття, виникають болі в області серця, нервозність, підвищена чутливість до запахів і звуків. Ця форма частіше зустрічається у жінок, що мають у минулому черепно-мозкові травми, часті стреси, інфекційні захворювання нервової системи.
- Основним проявом ПМС при набряковій формі стає затримка рідини в організмі і, як наслідок, набряки обличчя, кінцівок, молочних залоз, збільшення ваги, пітливість, спрага, зниження сечовиділення, шкірний свербіж, порушення функцій травлення, запори, проноси, здуття живота.
- При кризовых формах відзначаються симпато-адреналовые кризи (стан, викликаний підвищенням рівня адреналіну), які протікають з підвищенням артеріального тиску, тахікардією, нападами паніки, онімінням і похолоданням кінцівок. Можуть виникати болі в серці без змін на ЕКГ. Як правило, закінчення нападу супроводжується рясним сечовиділенням. Перевтоми і стреси можуть бути факторами, що провокують напади. Ця форма ПМС – сама важка і вимагає обов'язкового медичного втручання.
Лікування передменструального синдромуДо немедикаментозних методів відноситься психотерапія: жінка повинна дотримуватися режиму, уникати надмірних навантажень і мати повноцінний відпочинок і сон. Рекомендується дієта з високим вмістом рослинних і тваринних білків, клітковини і вітамінів. У другій половині менструального циклу необхідно обмежити вживання кави, шоколаду, алкоголю, цукру, солі, тваринних жирів і вуглеводів. Полегшити стан допоможуть регулярні фізичні вправи, аеробіка, масажі, за кілька днів до появи симптомів призначають седативні препарати. Сприятливий вплив робить вживання вітамінів Е і В6, кальцію, калію, цинку, магнію, марганцю і амінокислоти триптофан. Вітамін В6 міститься в печінці, рибі, волоських горіхах і соєвих бобах.
Мастопатія
Мастопатія - доброякісне ураження молочної залози - характеризується надмірним розростанням сполучної тканини.
Причини мастопатії. Основну роль у виникненні мастопатії відводять гормональних розладів. Розвиток молочних залоз, регулярні циклічні зміни в них, а також зміни їх функції у період вагітності та годування груддю відбувається під впливом цілого комплексу гормонів. Будь-які порушення балансу гормонів супроводжуються змінами тканини молочних залоз.
У розвитку мастопатії важливу роль відіграє стан гіпофіза і гіпоталамуса, порушення функції щитовидної залози, ожиріння, гіперпролактинемія, цукровий діабет, порушення жирового обміну і т. д. Причиною виникнення гормональних розладів молочних залоз можуть бути гінекологічні захворювання; сексуальні розлади, спадкова схильність, хворобливі процеси в печінці та жовчних шляхах, вагітність і пологи, стресові ситуації.
Прояви мастопатії
Початкова стадія захворювання характеризується больовими відчуттями в молочних залозах, які посилюються за кілька днів до початку менструації. Поступово біль стає більш інтенсивною і тривалою, поширюється на плече, пахвову область, лопатку, болісно навіть легкий дотик до молочних залоз. Ця форма мастопатії зустрічається у жінок частіше у віці до 35 років. При обмацуванні залоз відзначається різка хворобливість і незначне ущільнення. На наступних етапах розвитку захворювання болю слабшають. При обмацуванні визначаються ділянки ущільнення без чітких меж. При натисканні на соски з них з'являються виділення різного характеру (типу молозива, прозорі, зеленуваті і ін). Хворобливі ущільнення в молочних залозах, виділення з сосків посилюються в передменструальному періоді і зменшуються з початком менструацій. Повного розм'якшення залоз після початку менструацій не настає.
Діагностика мастопатії грунтується на огляді молочних залоз, їх обмацуванні, мамографії, УЗД, пункції вузлових утворень, підозрілих ділянок та цитологічному дослідженні пунктату.
Немедикаментозне лікування мастопатії
Важливе значення в лікуванні і профілактиці мастопатії надається дієті: характер харчування впливає на гормональний обмін. Рекомендується включити в раціон фрукти, овочі, продукти зі злаків, особливо плоди цитрусових і капусту, звести до мінімуму споживання консервованих, солених та копчених продуктів. Зменшити в раціоні кількість м'ясних продуктів і жирів. Широке поширення в останні роки отримали вітаміни, препарати йоду, різні фітотерапевтичні збори, які мають протизапальну болезаспокійливу, імуномодулюючим ефектом.
Кіста молочної залози
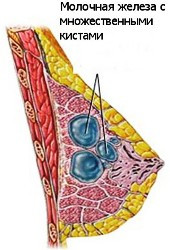 Кіста молочної залози – обмежена порожнина в молочній залозі, зазвичай є наслідком прогресування фіброзно-кістозної мастопатії. Вона заповнена рідиною (зазвичай плазмою крові, рідше - гноєм). Протягом - доброякісне. Частіше розвивається у віці 35-40 років і після настання менопаузи проходить.
Кіста молочної залози – обмежена порожнина в молочній залозі, зазвичай є наслідком прогресування фіброзно-кістозної мастопатії. Вона заповнена рідиною (зазвичай плазмою крові, рідше - гноєм). Протягом - доброякісне. Частіше розвивається у віці 35-40 років і після настання менопаузи проходить.
Причини кісти молочної залози: гормональні порушення (підвищення рівня жіночих гормонів), прийом гормональних протизаплідних засобів, спадкова схильність, наявність запалення молочної залози в анамнезі, операції на молочній залозі, надмірне засмагання під сонцем і в солярії.
Симптоми кісти: відчуття дискомфорту і болів в молочній залозі. Болі посилюються в передменструальному періоді, кісту дрібних розмірів можна визначити тільки при проведенні ультразвукового дослідження, якщо кіста вже існує тривалий час і досягає великих розмірів, то її можна промацати у вигляді щільного освіти і помітити ассиметрию залоз, у рідкісних випадках змінюється забарвлення шкіри залози і видозмінюється сосок.
Ерозія шийки матки
Ерозія шийки матки є узагальненим і спрощеним терміном, який позначає загальну назву різних патологій слизової шийки матки. При цьому захворюванні нормальний і плоский багатошаровий епітелій зовні матки замінюється клітинами циліндричної форми з цервікального (шийкового) каналу, що в нормі не допустимо. Цей процес є доброякісним, але з часом ця хвороба може послужити підставою для утворення раку шийки матки.
Можна виділити два види ерозії шийки матки: дійсну і помилкову (псевдоерозія).
Справжня ерозія шийки матки спостерігається досить рідко, він представляється садном, маленьким механічним пошкодженням, заживаючих зазвичай за одну-три тижні.
Найчастіше, коли гінекологи ставлять діагноз «ерозія шийки матки», вони мають на увазі, як правило, ектопію або псевдоэрозию. Цей діагноз за останні роки мають близько 50% жінок в репродуктивному віці, але після сорока років такий діагноз мають майже всі.
Причини ерозії шийки матки
Найпоширенішою причиною є попадання інфекції, як правило, статевим шляхом. Цьому сприяють такі інфекційні захворювання, як трихомоніаз, хламідіоз, вірус папіломи, мікоплазмоз, вірус простого герпесу, уреаплазмоз.
Хронічна, прихована інфекція модифікує властивості клітин епітелію: клітини приступають до більш швидкого поділу і розповсюдження, в результаті чого виникає ерозія шийки матки.
Спровокувати ерозію також можуть запальні захворювання і дисбактеріоз статевої системи жінки. Слизова оболонка статевих органів жінки остаточно дозріває лише до 20-23 років. Тому більш раннє статеве життя також може призвести до виникнення ерозії шийки матки. В результаті механічних пошкоджень слизової оболонки, наприклад, після абортів, пологів та інших впливів, також з'являються підстави для виникнення і розвитку ерозії.
Виникнення ерозії шийки матки може посприяти порушення менструального циклу внаслідок проблем на гормональному фоні.
Діагностика ерозії шийки матки проводиться гінекологом під час гінекологічного огляду за допомогою вагінальних дзеркал. Проводиться цитологічне і бактеріологічне обстеження і, при необхідності - кольпоскопія - вивчення шийки матки за допомогою мікроскопа, потім проводиться біопсія - аналіз, спрямований на підтвердження відсутності або наявності злоякісного зміни епітеліальних клітин.
Важливо: ерозія шийки матки не може пройти сама, вона піддається тільки лікарському лікуванню. При правильній діагностиці та лікуванні прогноз - сприятливий.
Дисплазія шийки матки
Дисплазія шийки матки — зміни епітелію (поверхневого шару) шийки матки, що часто виникають після інфікування вірусом герпесу і папіломи.
Частота переходу в преінвазивний рак 40-64%.
Фактори ризику дисплазії шийки матки: неодноразові вагітності та/або пологи до 20 років, ранній вік першого статевого зносини, наявність гострих кондилом, куріння, безладні статеві зв'язки, низьке соціально-економічне становище, хронічний цервіцит, захворювання, що передаються статевим шляхом.
Прояви дисплазії шийки матки. Часто дисплазія шийки матки протікає без яких-небудь проявів, виявляється при огляді гінекологом.
Прогноз - сприятливий. Ймовірність рецидивів 5-15%, з них більшу частину виявляють протягом 2 років після лікування.
Бактеріальний вагіноз
Бактеріальний вагіноз - порушення мікроекології піхви - поширене стан у жінок дітородного віку.
До сприяючих чинників, що ведуть до розвитку бактеріального вагінозу можна віднести: застосування антибіотиків; довготривале використання внутрішньоматкових контрацептивів; використання таблетованих контрацептивів; перенесені раніше запальні захворювання урогенітального тракту; порушення гормонального статусу, що супроводжується порушенням менструального циклу; зміна стану місцевого імунітету; вплив малих доз іонізуючого випромінювання; стресові впливи.
У 60% жінок паралельно виявляється дисбактеріоз кишечника.
Прояви бактеріального вагінозу. Основна ознака – скарги на виділення з неприємним запахом, які відзначають лише 50% жінок. Виділення частіше помірні, рідше – рясні, в ряді випадків вони можуть взагалі бути відсутніми. Виділення при бактеріальному вагінозі сірувато-білого кольору, однорідні, без грудок, мають специфічний рибний запах, який може бути постійним, відсутні, з'являтися під час менструації і статевого акту. Тривалість існування цих симптомів може обчислюватися роками. При довгостроково поточному процесі виділення набувають жовтувато-зеленого забарвлення, стають більш густими, нерідко нагадують сирну масу, мають властивість пінитися. Інші скарги на свербіж і розлади сечовипускання, зустрічаються рідко: вони можуть зовсім бути відсутнім або періодично з'являтися. Нерідко жінки з бактеріальним вагінозом пред'являють скарги на рясне менструальна кровотеча, болі в області низу живота, аднексит. У той же час, в ряді випадків у частини хворих не виявляють жодних проявів захворювання. Подразнення вульви і піхви спостерігається рідко, що відрізняє бактеріальний вагіноз від кандидозу та трихомоніазу, які зазвичай супроводжуються сильним свербінням.
Лікування у лікаря-гінеколога.
Вульвіт
Вульвіт - запалення зовнішніх статевих органів, спричинене мікробами.
Характерними скаргами є печіння після сечовипускання, свербіж і білі різної інтенсивності. Рідше відзначаються болі в зовнішніх статевих органах. Як правило, загальний стан не страждає.
Лікування вульвіта проводиться гінекологом або венерологом антибактеріальними препаратами. Обов'язково одночасне лікування статевого партнера.
Вульвовагініт
Вульвовагініт - запалення піхви і зовнішніх статевих органів.
Фактори, що призводять до виникнення вульвовагініту: дисбіоз кишечника і сечової системи (лікування антибіотиками); тривале застосування гормонів; порушення аерації статевих шляхів (небажано спати в трусах); недотримання гігієни; "сверхуход" за статевими органами (вимивання корисної мікрофлори частим підмиванням з милом, спринцюваннями); порушення функції яєчників.
Прояви вульвовагініту
Жінки з вульвовагинитами зазвичай скаржаться на рясні виділення з статевих шляхів протягом тривалого часу (іноді кількох років), часто з неприємним запахом, що посилюються після статевих контактів і (або) під час місячних, а також на свербіж, дискомфорт в області зовнішніх статевих органів і (або) у піхву, розлади сечовипускання. Тривалість і вираженість проявів вульвовагініту різноманітні.
Аднексит
Аднексит - це запалення яєчників. Причини аднекситу: захворювання, що передаються статевим шляхом, введення внутрішньоматкової спіралі, аборти, значна кількість вагітностей, оперативні втручання.
Найбільш часто збудниками запальних процесів внутрішніх статевих органів є хламідії, мікоплазми, уреаплазми, кандида.
Симптоми аднекситу: у більшості жінок спостерігається гострий початок, у третини - початок аднекситу буває стертим, млявим і, в основному, характеризується тільки болями внизу живота. Болі, як правило, розташовані в нижніх відділах живота і можуть поширюватися в поперековий або крижовий відділи хребта. Періодично виникають болі практично завжди переважають над постійними. Найбільш частими причинами загострення є перевтома, переохолодження, стресові ситуації, негативні емоції, захворювання внутрішніх органів.
Проявами аднекситу також є порушення дітородної і менструальної функції.
У кожної четвертої жінки відзначаються білі. Білі можуть бути серозними або гноевидными, їх кількість також може бути різним і пов'язано, як правило, з гостротою запального процесу.
Полікістоз яєчників
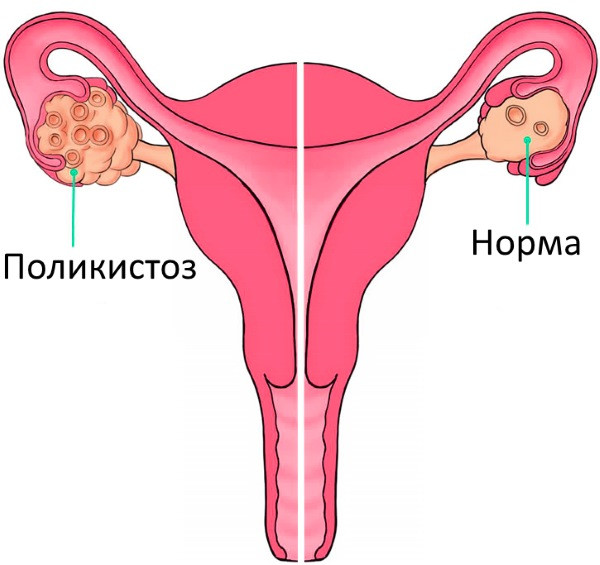
Полікістоз яєчників характеризується станом хронічної олигоовуляции та/або ановуляції, що проявляється відсутністю або незначними місячними, оволосененіе за чоловічим типом, безпліддя та ожиріння. Синдром виявляють у 3-7% жінок дітородного віку.
Причини полікістозу яєчників
Основне порушення локалізовано в гіпоталамо-гіпофізарній системі (ЦНС) або ж відбувається надлишкова секреція андрогенів (чоловічих статевих гормонів) в яєчниках або в наднирниках.
Прояви полікістозу яєчників
Первинний полікістоз яєчників проявляється безпліддям та порушеннями менструального циклу (відсутність або мізерні місячні). Рідко - кровотечі внаслідок тривалої і нециклической стимуляції ендометрію, розростання ендометрія, збільшення ризику розвитку карциноми ендометрія. На УЗД - двостороннє збільшення яєчників в 2-6 разів.
Вторинний полікістоз яєчників: підвищена жирність шкіри, вугровий висип і оволосенение за чоловічим типом внаслідок надлишку чоловічих статевих гормонів - андрогенів, ознаки істинного омужествления (огрубіння голосу, збільшення клітора), менструальний цикл порушено за типом мізерних місячних, вагітність настає рідко, часто закінчується викиднем на ранніх термінах, ожиріння спостерігають у 40% пацієнток.
Лікування полікістозу яєчників – гормональне, проводиться гінекологом.
Поліп ендометрію
Поліп ендометрію - об'ємне утворення на ніжці, звичайно одиничне, розміром від кількох міліметрів до 3 см; може кровоточити. Переважаючий вік - 30-50 років.
Причини поліпа ендометрію: в більшості випадків причина виникнення невідома, припускають гормональні порушення або як вторинна реакція на інфекційний процес, ерозію або виразку матки.
Ендометріоз
Ендометріоз - це захворювання, при якому за межами порожнини матки відбувається розростання тканини, за властивостями подібної тканини матки. Частота цього захворювання коливається від 7 до 50% у жінок дітородного віку.
До симптомів ендометріозу відносяться скарги на біль, відчуття тяжкості внизу живота і розлад сечовипускання перед настанням менструації. Клітини ендометрію виходять за межі матки, де можуть "осідати і проростати" на очеревині, маткових трубах, в яєчниках і на органах-сусідах: прямій кишці, сечовому міхурі, кишечнику, а також на інших органах. Вкрай рідко - при попаданні в струм крові - ці клітини осідають в легенях, гортані, нирках та інших віддалених від матки органах. Особливість ендометріозу полягає в тому, що незалежно від того, де осіли клітини ендометрію, вони функціонують подібно знаходяться в матці, тобто, щомісяця відповідно фазам менструального циклу вони розростаються, розпушуються, а в дні менструації кровоточать (наприклад, при ендометріозі сечової системи з'являються кров'янисті виділення з сечею, при ендометріозі прямої кишки - виділення крові з ануса і т. д.).
Лікування: хірургічне видалення вогнища ендометріозу або знищення його за допомогою одного з видів енергій (лазера, електро-, кріовпливу) є єдиним методом ліквідації процесу.
Ендометрит
Ендометрит - це запальне захворювання внутрішньої (слизової) оболонки матки — ендометрія. Ця оболонка дуже важлива у функціонуванні жіночого організму, оскільки саме наростання ендометрію в першій фазі менструального циклу та відторгнення у другій є основою процесу менструації. Ендометрій відіграє провідну роль у регулюванні розвитку ембріона на ранніх стадіях, забезпеченні умов для його прикріплення до стінки матки. Тому будь-які структурні зміни ендометрію тягнуть за собою, насамперед, порушення процесу менструації і репродуктивних функцій.
Причиною ендометриту є патогенні мікроорганізми, які знаходять в порожнині матки (в ідеалі, стерильною) сприятливе середовище для росту і розвитку. Найчастіше виникає після пологів, абортів, вискоблювання та інших внутрішньоматкових маніпуляцій, коли ризик потрапляння збудників найбільш великий.
Іншими факторами, що сприяють виникненню ендометриту, є: зниження імунітету, авітаміноз, наявність хронічних інфекцій, недотримання правил інтимної гігієни, статеві зносини під час менструацій, травмування матки і шийки матки, використання внутрішньоматкової спіралі.
Лікування ендометриту проводиться в стаціонарі і тільки під контролем лікаря.
Міома матки
Міома матки - патологічне розростання клітин, що використовують в якості «будівельного» матеріалу тканини гладких м'язів і з'єднувальних елементів матки. Міома матки є доброякісною пухлиною і зустрічається більш ніж у третини жінок старше 35 років. Найбільша група хворих припадає на вік 35-50 років. Але зараз занадто часто міома матки розвивається у молодих жінок, які не втрачають репродуктивну функцію.
Міоми, згідно з місцем розташування у матці, поділяються на кілька видів:
• інтерстиціальна міома - утворюється в тканини маткової стінки.
• субмукозная міома розрослася пухлина деформуюча порожнину матки, значною частиною «свесившись» в неї.
• субсерозная міома – локалізується в подбрюшинной області.
Причини міоми матки: збої в гормональній системі, при яких спостерігається підвищений або понижений вміст естрогену і прогестеронов. Такі «проблеми» проявляються в порушеннях менструального циклу, коли менструації починаються пізно, проходять надто рясно, рівень статевих гормонів при цьому робить різкі скачки. Також в зоні ризику опиняються жінки після 25 років, у яких є порушення в інтимній сфері. Наприклад, немає регулярності статевого життя, є сексуальні проблеми. При цьому відмічено, що у тих жінок, які не відчувають задоволення від близькості з чоловіком або дуже рідко переживають оргазм, міома матки розвивається частіше. Пухлина може розвинутися внаслідок абортів, діагностичних вискоблювання, травматичних пологів. Може виникнути через генетичної схильності. Ризик захворювання підвищується у жінок, схильних до підвищеного артеріального тиску, хвороб щитовидної залози. Виникнення міоми матки може спровокувати діабет, а також сидяча робота і відсутність фізичних навантажень.
Симптоми міоми матки: як правило, наявність міоми матки ніяк не відчувається, і виявляється це новоутворення у жінки гінекологом при профогляді.
Показання до оперативного лікування: величина освіти більше 12-тижневої вагітності, пухлина деформує порожнину матки розташовується на її стінках і провокує патологічний ріст клітин слизової оболонки цього органу, міома занадто швидко збільшується в розмірі, що супроводжується сильними кровотечами, з порушенням циклу, що призводять до анемічних станів, при виникненні безпліддя через пухлини, або постійному переривання вагітності із-за неї.
Прогноз при лікуванні міоми матки - сприятливий.
Фіброміома
Фіброміома - це справжня доброякісна пухлина матки, що розвивається з м'язової тканини. В залежності від співвідношення м'язової і сполучної тканини у своєму складі ця пухлина раніше мала різні назви: міома, фіброма, фіброміома. Однак беручи до уваги, що вузли фіброміоми частіше розвиваються саме м'язової клітини, більшість авторів вважають більш правильним термін – лейофибромиома.
Фіброміома матки має свої характерні особливості:
• Це найпоширеніша пухлина матки у жінок 35-55 років.
• Фіброміома здатна до зростання, зменшення і навіть повного зникнення в менопаузу. Однак у 10-15% хворих у перші 10 років постменопаузального періоду міома матки може збільшуватися.
• Фіброміома матки невеликих розмірів (до 10 тижнів вагітності) може довго зберігати стабільний стан, але при дії провокуючих факторів (запальний процес матки і придатків, вишкрібання матки, тривалий венозне повнокров'я органів малого таза) збільшується швидко і дуже швидко (так званий «стрибок зростання»).
• Для фіброміоми характерно різноманіття клінічних варіантів, що залежать від локалізації, розмірів, розташування і характеру росту.
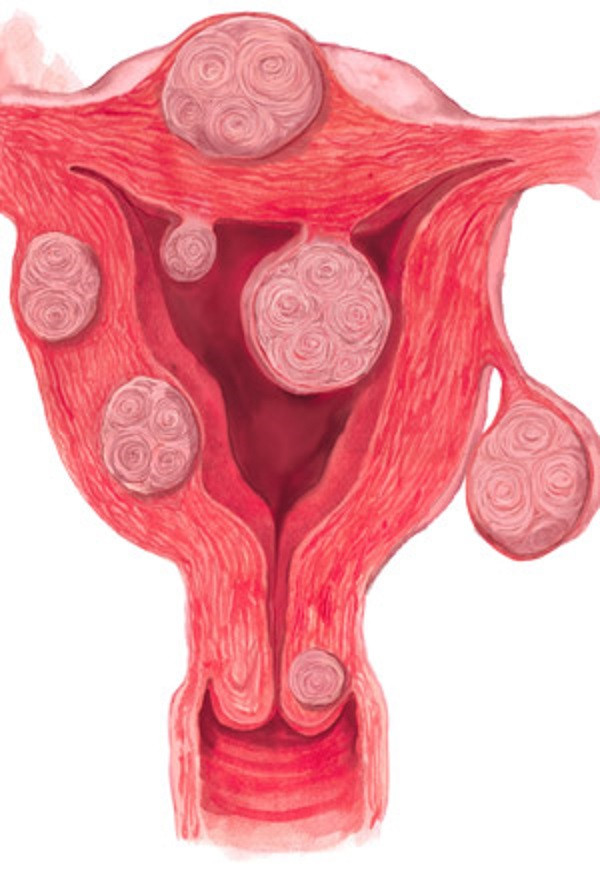
Початок виникнення вузлів фіброміоми матки доводиться на 30 років, коли у жінок накопичуються соматичні, гінекологічні захворювання та нейроендокринні порушення.
Для подальшого росту вузлів фіброміоми потрібне подальше накопичення несприятливих факторів, що викликають пухлинну прогресію:
• відсутність пологів і лактації до 30 років
• аборти
• тривала неадекватна контрацепція
• хронічні, підгострі і гострі запалення матки і придатків
• стреси
• ультрафіолетове опромінення
• утворення кіст і кістом яєчників.
На вік 44-45 років припадає найвища частота оперативних втручань (найчастіше це видалення матки), показанням до яких є швидкий ріст фіброміоми матки, її великі розміри, поєднання фіброміоми матки з патологією ендометрію і яєчників.
Ріст фіброміоми посилюється у віці 35-45 років, коли знижується функціональна активність яєчників та їх чутливість до гормонів, виникає хронічне функціональне напруження систем регуляції (нейроендокринної, гормональної, імунної) і найчастіше порушується гомеостаз (внутрішня рівновага організму).
Негативну роль відіграють довгостроково існуючі нейроендокринні порушення, патологічний клімакс, дія таких факторів, як ожиріння, порушення вуглеводного і ліпідного обміну, ендометріоз, аденоміоз.
Прояви фіброміоми матки
Фіброміоми матки відрізняються великою різноманітністю клінічного перебігу. Скарги хворих залежать від багатьох факторів: локалізації і величини пухлини, тривалості захворювання, наявності супутньої гінекологічної патології і т. д. Переважання тих чи інших факторів відображається на симптоматиці захворювання. Нерідко основним і найбільш раннім симптомом фіброміоми матки є порушення менструальної функції - маткові кровотечі або мізерні тривалі мажучі кров'янисті виділення. Поряд з матковими кровотечами часто відзначається біль, що локалізується зазвичай внизу живота, попереково-крижовій області, іноді з поширенням в нижні кінцівки.
Лікування фіброміоми матки – дуже непроста проблема, т. к. незважаючи на гормональну залежність, ця пухлина дуже різнорідна.
Спочатку слід виявити безумовні показання до хірургічного лікування:
• підслизова локалізація фіброміоми
• великі розміри вузла (загальна величина відповідає матці 14 тижневого терміну вагітності)
• маткові кровотечі, що супроводжуються хронічною анемією
• швидкий ріст пухлини
• гостре порушення живлення міоми (перекрут ніжки субсерозного вузла, загибель пухлини)
• поєднання міоми матки з гіперплазією ендометрія, пухлиною яєчника
• здавлення сечоводу, сечового міхура, прямої кишки
• наявність вузла в області трубного кута матки, який є причиною безпліддя
• шийкова і шийково–перешеечная локалізація
• нерегрессирующая і зростаюча міома матки в постменопаузальному віці.
Обсяг хірургічного втручання в чому визначається віком пацієнтки.
До 40 років за наявності показань до хірургічного лікування, якщо дозволяють технічні можливості, виробляють консервативну миомэктомию. Особливо доцільно видаляти міоматозні вузли середніх розмірів (в діаметрі 2-5 см), поки не відбулося їх інтенсивне збільшення в розмірах. Найкращою методикою є лапароскопічна. Рецидиви мають місце в 15-37% випадків.
Після 40 років та постменопаузальному віці при наявності хірургічних показань необхідна операція видалення миоматозной матки, оскільки якщо міома не регресувала в перші 2 роки постменопаузи, подальше її існування супроводжується небезпекою виникнення онкології (аденокарцинома, саркома). За даними чл.-корр. РАМН, професора В. С. Сидорова, факторами ризику зростання міоми матки є: наявність кіст і кістом яєчників, проліферативні процеси ендометрію, несвоєчасне припинення гормональної активності яєчників (запізніла менопауза) і виражене ожиріння, порушення вуглеводного обміну або захворювання печінки.
Консервативне лікування, проведене відразу після виявлення міоматозних вузлів невеликих і середніх розмірів, дозволяє в ряді випадків загальмувати подальший ріст пухлини, попередити операції з видалення матки, зберегти можливість народити дитину.
Показання до консервативного лікування фіброміоми матки:
• молодий вік пацієнтки
• невеликі розміри миоматозно зміненої матки (до 10-12 тижнів вагітності)
• межмышечное розташування міоматозних вузлів
• відносно повільний ріст міоми
• відсутність деформації порожнини матки .
Лікування полягає в нормалізації системних порушень, характерних для хворих з міомою матки: хронічна анемія, запальні процеси матки і придатків, порушення кровонаповнення органів малого тазу з переважанням венозного застою і зниженням артеріального кровопостачання, порушення функціонального стану нервової системи та вегетативного рівноваги. До методів корекції системних порушень відносяться наступні:
• дотримання здорового способу життя (нормалізація сну, раціональне харчування, фізична активність, відмова від шкідливих звичок, контроль за масою тіла);
• нормалізація статевого життя;
• періодичний прийом вітамінів і мікроелементів в зимово–весняний період;
• лікування анемії;
• нейротропні впливу, якщо пацієнтка проявляє риси дисгармонійним особистості.
Якщо наступила вагітність, навіть не запланована, необхідно її збереження, т. к. післяпологове зменшення матки, грудне вигодовування дитини не менше 4-6 місяців сприяють зміні складу міоми, переходу її в просту і в ряді випадків припинення її подальшого розвитку.
Для профілактики неминучого видалення матки при зростанні пухлини велике значення має збереження і підтримання репродуктивної функції до 40 років.
Ефективність гормональної терапії дуже різниться залежно від характеру гормональних порушень, наявності та щільності рецепторів в міоматозних вузлах і міометрії.
Профілактика фіброміоми матки
Крім загальних рекомендацій щодо дотримання раціонального режиму життя, попередження поширених хвороб у дитячому і дорослому віці, грають роль виняток абортів, своєчасна корекція гормональних порушень, адекватне лікування гінекологічних захворювань.
Існує і специфічна профілактика. Це своєчасна реалізація репродуктивної функції. Перші пологи рекомендуються в 22 роки, другі в 25 років, наступні плановані пологи до 35 років. Пізні перші пологи призводять до передчасного старіння міоцитів, зниження адаптаційної здатності до розтягування і скорочення. Аборти і запалення ушкоджують структуру міометрія.
Слід брати до уваги, що найчастіший термін виявлення міоми матки доводиться на 30-35 років, коли підсумовуються дії пошкоджуючих факторів.
Необхідно зберігати першу вагітність, особливо у молодих жінок з так званої спадкової міомою. Аборт викликає зростання міоматозних вузлів і з мікроскопічних вузлів інтенсивно формуються зростаючі міоми. Слід уникати надмірного ультрафіолетового опромінення, підвищених температурних впливів, особливо після 30 років. При наявності спадкового ризику (фіброміома матки у матері і близьких родичок) пухлина розвивається на 5-10 років раніше, тобто в 20-25 років. Продовження грудного вигодовування протягом 4-6 місяців після пологів нормалізує вміст пролактину, який впливає на зміну зростання міоми.

ЗАСТОСУВАННЯ ПРОДУКЦІЇ “ЛІДЕР-ГРУП «КС «НОВЕ ЖИТТЯ»
ДЛЯ ПОЛІПШЕННЯ РОБОТИ ЖІНОЧОЇ СТАТЕВОЇ СИСТЕМИ
Основна продукція
Пам'ятаєте! Бади не зареєстровані як лікарські препарати!
Апитон-фіто – протизапальний препарат, який посилює статеві функції
Апифлор плюс і Апифлор мінус – покращують кровообіг (підсилюють приплив-відтік крові) в статевих залозах, мають протизапальну дію, підвищують лібідо, джерела вітамінів
Жіноча Формула — живить гормональну систему жінок, надає противовоспаалительное імуномодулюючу дію, усуває функціональні порушення менструального циклу
МК з лікопен — онкопротектор, сприяє поліпшенню стану при мастопатії
ФЗ для жінок — має протизапальну і розсмоктуючу дію
Еліксир для Жіночої гармонії, екстракт Конюшини — гармонізують роботу ендокринної системи жінок, зменшують припливи і відчуття жару в пре - і постклиматерическом періоді
Еліксир для жінок - протизапальну, спазмолітичну, онкопротекторний засіб для поліпшення функції сечостатевої та ендокринної системи жінок і дівчат
Еліксир для чоловіків — при міоми, фіброми застосовують як розсмоктуючу
Еліксир для нирок, Нефрофлор, ФЗ для нирок - володіють протизапальними і сечогінними властивостями, застосовують для поліпшення функції сечостатевої системи
Екстракт М'яти – при токсикозі усуває нудоту
Екстракти Валеріани, Пустирника, еліксир для нервової системи – знімають спазм матки, запобігають викидень, знижують артеріальний тиск
Цереброфлор, Венофлор, МК з омегою 3-6-9, ФЗ для судин, екстракти Гінкго-білоба, Каштана, еліксир для судин, покращують кровообіг у статевих залозах, знімають набряк і запалення в них
Екстракти Берези, Бетулина, Хвоща – при запальних процесах сечостатевої системи
Тибетська Формула, Иммунофит, Иммунофлор, ГРИБИ, еліксир для здорового життя, екстракти Чистотілу, Чаги, Лопуха, Череди – нормалізують роботу імунної системи при хронічних гінекологічних захворюваннях, онкопротектори
Спируфлор, Ламінарія, ФЗ для щитовидної залози, Еліксир для щитовидної залози – покращують роботу ендокринної системи, усувають дисфункцію щитовидної залози, сприяють кращому засвоєнню фосфору, кальцію, заліза
Янтарна Формула – живить нервову систему, ефективно при депресії, страхи, головного болю, імпотенції, знімає нервове напруження в період клімаксу.
Флора — профілактика молочниці
Екстракти Календули, Хвої, Шавлії, Ромашки, Подорожника, Берези – при аднекситах, вульвовагинита, білях, молочниці, ерозіях, розривах післяпологових – зовнішньо і всередину
Екстракти Чистотілу, Череди, Чаги, Бетулін – мають здатність розсмоктувати спайки і кісти яєчників
Екстракти Кропиви, Півонії, Деревію – кровоспинну дію. Крім того, екстракт Кропиви посилює скорочення матки і посилює спазм судин, що також сприяє зупинці кровотечі. Деревій посилює лактацію
Екстракти Кропиви, Софори, Конюшини, Солодки – мають регулюючим впливом на ендокринну систему жінок
Гель життя 36 плюс, Мазь життя пуниверсальная, Мазь життя для вен
Гель Для інтимної гігієни» – профілактика запалень, молочниці і сухості слизових.
Допоміжна продукція
Пам'ятаєте! Бади не зареєстровані як лікарські препарати!
Чистофлор, Чистота, ФЗ для очищення, еліксир для очищення — очищає і сприяє рассас
Еліксир для суглобів, для нирок, ФЗ для суглобів, екстракти Берези, Хвоща, Шипшини, Петрушки, Бетулін — володіють сечогінною дією, можна застосовувати при нефропатії вагітних
Энергофлор, Витафлор, еліксири Антианемический, для зору, екстракти Чорниці, Шипшини – вітамінні препарати, що поліпшують перебіг вагітності та необхідні для правильного формування плоду
Кальцифлор, МК кальцій, цинк, залізо – джерела кальцію і ін. мінералів, використовувати у 2 і 3 триместрі вагітності
Панкреофлор, ФЗ для підшлункової залози, еліксир для підшлункової залози, для стрункої фігури – профілактика зайвої ваги в період клімаксу
Екстракти М'яти, Валеріани, собачої кропиви, Півонії, Глоду – заспокоюють, розслаблюють, знімають дратівливість і нервозність в період клімаксу
Не рекомендуються при вагітності: екстракти Шавлії, Чистотілу - підвищують тонус матки.
Приблизна оздоровча програма при запальних захворюваннях і функціональних порушеннях статевої сфери жінок
Пам'ятаєте! Бади не зареєстровані як лікарські препарати!
Апитон фіто
Ел. для жінок
Календула
Каштан
Флора
МК з алое
Ел. для жінок
Гінкго-білоба
Кропива
Кордицепс
ФЗ для жінок
Ел. для жіночої гармонії
Каштан
Софора
Жіноча Формула
Апифлор плюс
Бетулін
Солодка
Ел. ламінарія
МК з омегою
ФЗ для жінок
Ел. для жіночої гармонії
Гінкго-білоба
Чага
Спируфлор
Цереброфлор
Ел. шиітаке
Конюшина
Софора
Венофлор
maitake смажені гриби
Ел. Аантианемический
Гінкго-білоба
Конюшина
Янтарна Формула
МК з кальцієм, цинком, залізом
Ел. для судин
Глід
Приблизна оздоровча програма при новоутвореннях статевої сфери жінок (кісти, міоми, фіброміоми, ендометріоз)
Пам'ятаєте! Бади не зареєстровані як лікарські препарати!
Чистофлор
Бетулін
Чистотіл
Ел. для нервової системи
Апитон фіто
Тибетська Формула
Ел. для чоловіків
Чистотіл
Кропива
Рейші
ФЗ для жінок
Розторопша
Ел. для здорового життя
Каштан
Гепатофлор
Цереброфлор
Ел. для щитовидної залози
Корінь астрагала
Бетулін
МК з омегою
ФЗ для серця
Ел. для здорового життя
Гінкго-білоба
Чага
maitake смажені гриби
ФЗ для нервової системи
Ел. для чоловіків
Чистотіл
Календула
Седафлор
Кордицепс
Ел. для здорового життя
Бетулін
Корінь астрагала
Янтарна Формула
Каваратаке
Ел. для нервової системи
Чага
Корінь лопуха
Приблизна оздоровча програма в клімактеричному періоді
Пам'ятаєте! Бади не зареєстровані як лікарські препарати!
Сорбефлор
Ел. для жіночої гармонії
Пустирник
Седафлор
Гепатофлор
Ел. для щитовидної залози
Чага
Астрагал
Апифлор мінус
Панкреофлор
Ел. Ламінарія
Чистотіл
Пустирник
Кардиофлор
Maitake Смажені Гриби
Ел. для чоловіків
Каштан
М'ята
МК з лікопеном
Ел. для підшлункової залози
Шоломниця
Конюшина
МК з омегою
Ел. для стрункої фігури
Аронія
Пустирник
Апитон фіто
Венофлор
Ел. для нервової системи
Бетулін
Календула
ФЗ для щитовидної залози
ФЗ для судин
Астрагал
Конюшина
Глід
ФЗ для суглобів
ФЗ для нервової системи
Ел. для судин
Чага
Хвоя
ФЗ для суглобів
Седафлор
Ел. для здорового життя
Каштан
Ел. для зору
Энергофлор
Кальцифлор
Ел. для суглобів
Пустирник
Глід
Аминофлор
Янтарна Формула
Ел. для суглобів
Ел. для судин
Валеріана
Приблизна оздоровча програма при вагітності, годуванні груддю
Пам'ятаєте! Бади не зареєстровані як лікарські препарати!
Цереброфлор
Календула
Деревій
Апифлор плюс
Ел. для підшлункової залози
Артишок
Каштан
Гепатофлор
Ел. антианемический
Подорожник
М'ята
Спируфлор
Деревій
Гінкго-білоба
Хвоя
Витафлор
Ел. ламінарія
Каштан
Кропива
Офталофлор
ФЗ для судин
Шипшина
Ромашка
Кальцифлор
МК з омегою
Гінкго-білоба
Ел. для шлунка
Венофлор
Ел. для зору
Гінкго-білоба
Софора
Аминофлор
Ел. для судин
Бетулін
Валеріана
Приблизна оздоровча програма при безплідді
Пам'ятаєте! Бади не зареєстровані як лікарські препарати!
Сорбефор
Ел. для щитовидної залози
Кашатан
Софора
Апитон фіто
Тибетська Формула
Ел. для жінок
Чистотіл
Глід
МК з омегою
Гинекофит
Ел. антианемический
Гінкго-білоба
Цереброфлор
Энергофлор
Ел. для жінок
Календула
Солодка
maitake смажені гриби
Венофлор
Ел. для жіночої гармонії
Гінкго-білоба
Конюшина
Апифлор плюс
Жіноча Формула
Ел. для судин
Хвоя
Корінь астрагала
Спируфлор
Жіноча Формула
Ел. для підшлункової залози
Каштан
Кропива
Флора
Янтарна Формула
Ел. ламінарія
Валеріана
Чага
Приблизна оздоровча програма при мастопатії
Пам'ятаєте! Бади не зареєстровані як лікарські препарати!
Тибетська Формула
Каштан
Бетулін
Венофлор
Кордицепс
Ел. для жінок
М'ята
ФЗ для судин
Каваратаке
Чистотіл
Шавлія
Ел. ламінарія
Гепатофлор
Цереброфлор
Ел. для здорового життя
Каштан
Кропива
МК з омегою
Ел. для жіночої гармонії
Гінкго-білоба
Чага
Спируфлор
Ел. для судин
Чистотіл
Конюшина
МК з лікопеном
Ел. для суглобів
Валеріана
Корінь астрагала
 Шкіра, як і весь організм, вимагає очищення, правильного харчування й комплексного догляду. Особливо шкіра обличчя, адже вона першою відчуває на собі негативний вплив навколишнього середовища, нервові потрясіння, стреси і фізичну втому.
Шкіра, як і весь організм, вимагає очищення, правильного харчування й комплексного догляду. Особливо шкіра обличчя, адже вона першою відчуває на собі негативний вплив навколишнього середовища, нервові потрясіння, стреси і фізичну втому. Алкоголь для організму людини – отрута в прямому сенсі слова. При алкогольному сп'янінні порушується робота центральної нервової системи, відбуваються вегетативні, неврологічні і психічні порушення...
Алкоголь для організму людини – отрута в прямому сенсі слова. При алкогольному сп'янінні порушується робота центральної нервової системи, відбуваються вегетативні, неврологічні і психічні порушення...

